Explicación de cartas de reclamación y beneficios
Cuando su reclamación de atención médica haya sido procesada, recibirá una Explicación de Beneficios (EOB, en inglés) o una carta de reclamación. Reciba una Explicación de Beneficios (EOB) cuando HealthSelectSM pague primero, antes de que cualquier otra cobertura de seguros cubra los servicios que recibe. La carta de reclamación se usa cuando HealthSelect es el segundo o tercer pagador. Estos documentos se proporcionan en versión electrónica o impresa. Las versiones impresas se envían por correo a su hogar y las versiones electrónicas están disponibles en línea en el portal protegido Blue Access for Members℠ (BAM℠).
Explicación de Beneficios
Como participante de HealthSelect, cuando se hace atender por un proveedor, su profesional médico envía una reclamación a Blue Cross and Blue Shield of Texas (BCBSTX) por sus servicios médicos o de salud mental. BCBSTX procesa estas reclamaciones y le envía una Explicación de Beneficios.
Una Explicación de Beneficios no es una factura. Es un desglose de los servicios que recibió, el precio de cada servicio y qué tanto absorbe su plan HealthSelect. Le permite saber cuánto cubre su cobertura médica y cuanto debería pagar usted en concepto de copago, coaseguro o deducible.
Se pueden incluir varias reclamaciones en una misma Explicación de Beneficios como ítems separados, si se procesan dentro de un período similar. La Explicación de Beneficios no es una factura y no incluye lo que quizás ya haya pagado a su profesional médico. Su profesional médico puede facturarle por separado los montos que puede deber.
Deje de usar papel con sus Explicaciones de Beneficios
Aprenda a leer su Explicación de Beneficios (EOB, en inglés).
Conceptos básicos sobre EOB
La página uno de su EOB cubre lo básico
1. Confirme su número de póliza
2. Descubra cómo descargar la aplicación móvil y acceder a sus reclamaciones en línea.
3. Encuentre contactos útiles y un glosario.

En la página dos, puede:
A simple vista, confirmar:
4. Paciente
5. Profesional médico
6. Información de la póliza
Obtenga los detalles
Sus beneficios aplicados - esta sección le muestra su lista de servicios y los detalles de su cobertura.
7. Resumen de servicios
8. El monto facturado es el monto total que facturó su proveedor por los servicios.
10. El monto cubierto (permitido) es el monto facturado (8) menos cualquier descuento o reducción (9).
11. La responsabilidad de la cobertura médica es la porción que le pagamos a su proveedor.
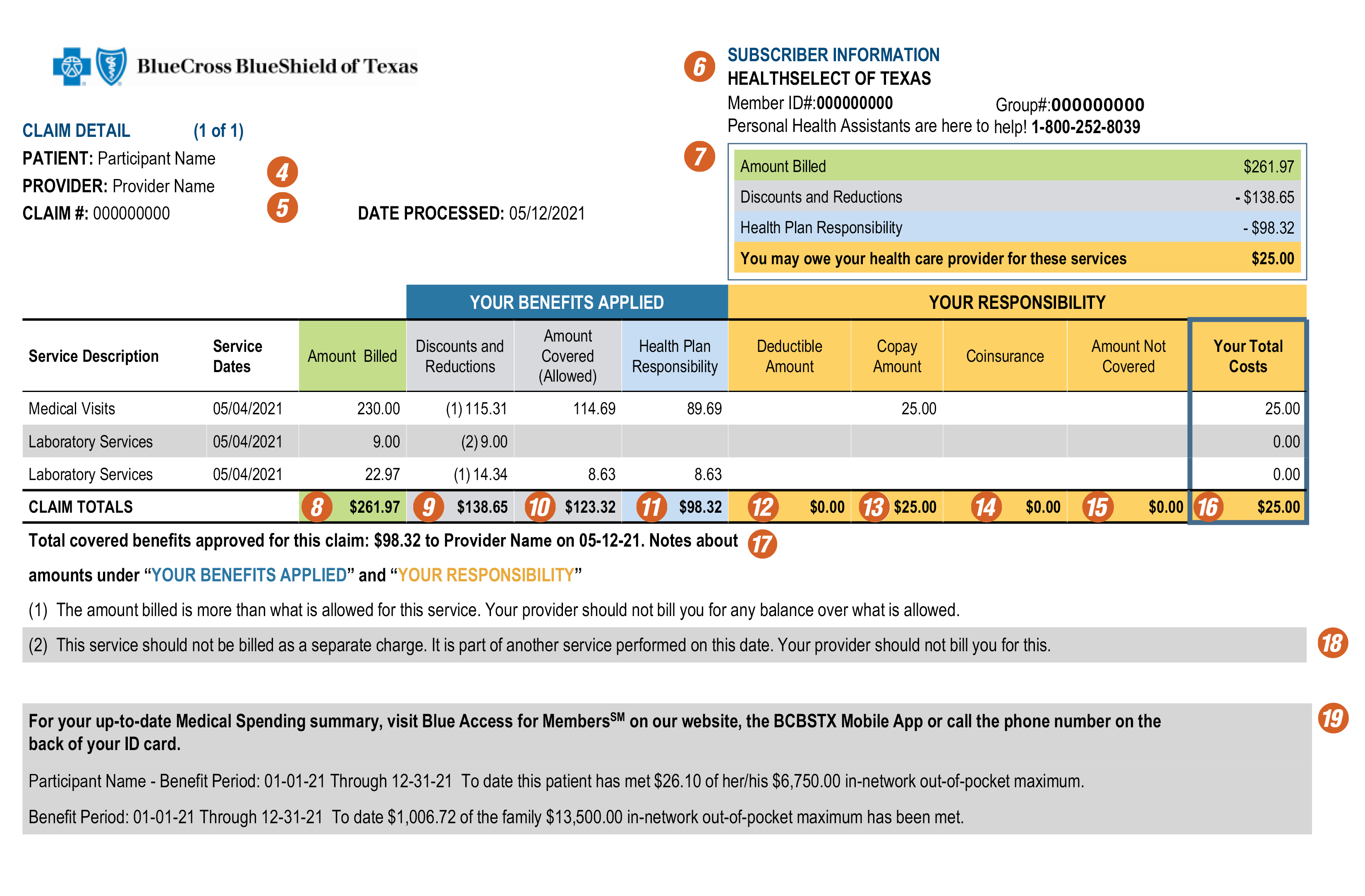
Consulte sus gastos compartidos
Su responsabilidad - esta sección muestra sus montos de gastos compartidos como asegurado, tales como:
12. Deductible (Deducible)
13. Copagos
14. Coaseguro
15. Monto no cubierto
16. Su gastos totales es la suma de su copago, deducible y coaseguro. Puede deber menos si su proveedor cobra cualquiera de estos pagos antes de prestar sus servicios. También incluye cualquier monto no cubierto por su cobertura médica. El costo total en esta columna detalla el monto que se muestra en el resumen de reclamación. No incluye ningún monto que un proveedor no participante le haya facturado.
Obtenga más información
Su EOB podría incluir más información acerca de:
17. Beneficios cubiertos totales aprobados - Este es el monto y la fecha en la que le pagamos a su proveedor. El total coincide con el total de la columna Responsabilidad de la cobertura médica (11).
18. Las notas al pie proporcionan más detalles acerca de los descuentos y reducciones (9) como también de cualquier monto que no esté cubierto (15).
19. Los montos máximos de su plan de atención médica le ayudan a llevar un registro de sus gastos de bolsillo anuales para que sepa cuando se alcanzan los gastos compartidos como paciente.
HealthSelect como segundo/tercer pagador en una reclamación
Esta sección solo aplica si HealthSelect es su segundo o tercer seguro médico. Cuando HealthSelect es un segundo o tercer seguro médico, se proporciona una carta de reclamaciones en lugar de una Explicación de Beneficios. Se incluye la siguiente información:
- Monto total facturado
- Gastos permitidos
- Pago estimado de la aseguradora primaria
- Monto a pagar por Blue Cross and Blue Shield
Ejemplo de carta de reclamaciones con HealthSelect como segundo o tercer pagador:
- Nombre y dirección del participante
- Monto total facturado
- Gastos permitidos
- Pago estimado de la aseguradora primaria
- Monto a pagar por Blue Cross and Blue Shield

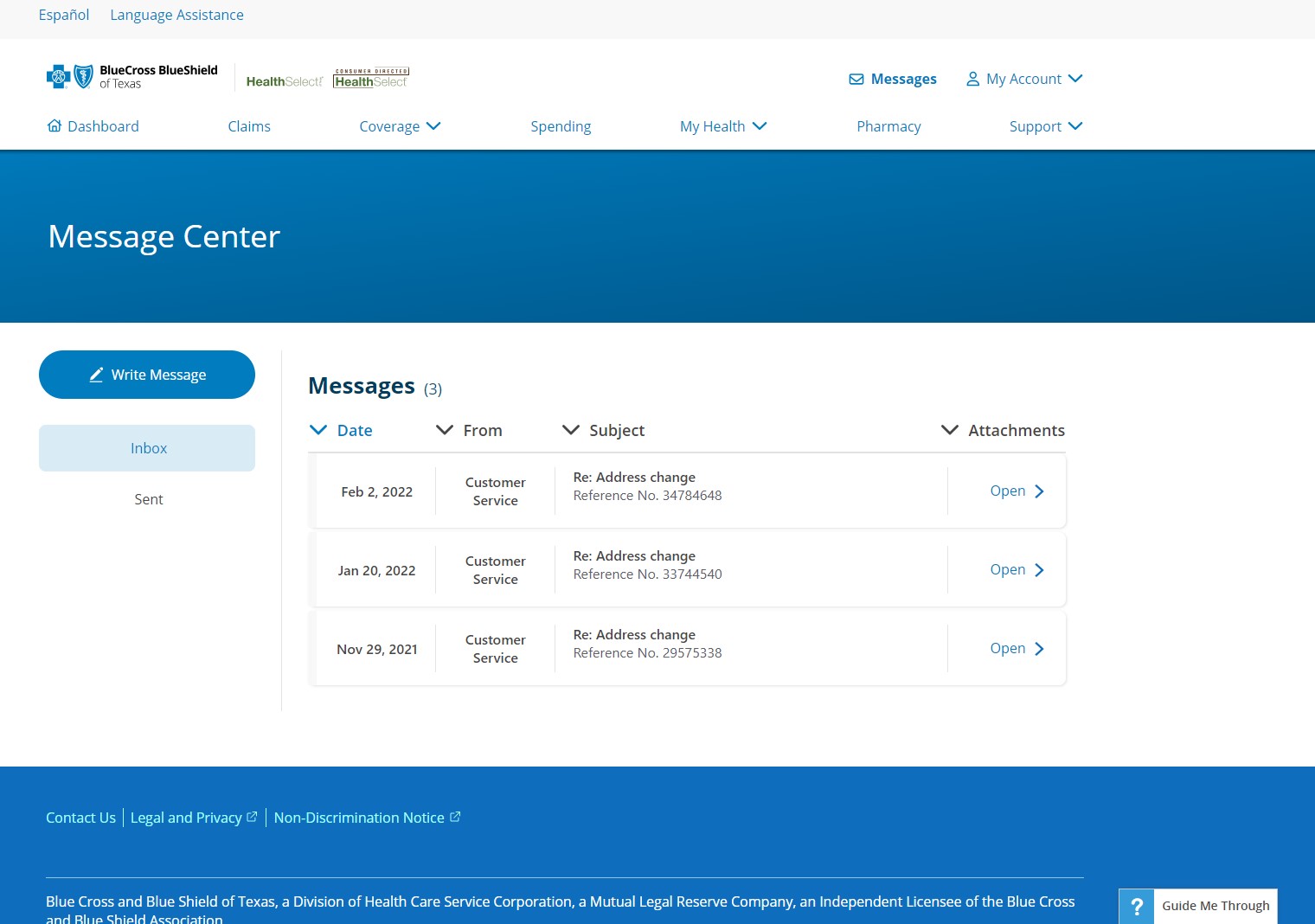
Encuentre su carta de reclamación:
Las versiones impresas se envían por correo y las versiones electrónicas están disponibles en Blue Access for Members, portal protegido para asegurados.
Para ver la versión electrónica de la carta:
- Iniciar sesión en Blue Access for Members

- Vaya al centro de mensajes
- Encuentre el mensaje de notificaciones de reclamaciones
- Haga clic en el enlace que aparece en el mensaje para ver la carta
Centro de mensajes en el portal protegido Blue Access for Members:
¿Sabía que puede optar por ver sus reclamaciones y notificaciones de beneficios en línea en lugar de esperar a recibirlas por correo? Esto incluye declaraciones de EOB, notificaciones de referidos y cambios en el estado de la reclamación. Una vez procesada la reclamación, puede optar por recibir una alerta de correo electrónico o mensaje de texto en lugar de un informe impreso. Puede consultar el estado de sus reclamaciones en línea en cualquier momento y lugar, incluso desde su dispositivo móvil.
Siga los pasos que se indican a continuación y deje de usar papel hoy mismo a través de Blue Access for Members, portal protegido para asegurados, o la aplicación móvil de BCBSTX.
Portal protegido Blue Access for Members:
- Inicie sesión en Blue Access for Members, portal protegido para asegurados, si todavía no tiene su cuenta, haga clic en "Inscríbase ahora" y use su tarjeta de asegurado para crear una cuenta.
- Haga clic en la sección "Mi cuenta". Luego, seleccione "Perfil y preferencias" en el menú desplegable.
- Haga clic en "Preferencias de notificación" sobre la izquierda y seleccione sus notificaciones.
Aplicación de BCBSTX:
- Inicie sesión en la aplicación de BCBSTX.
- Presione "Configuración" en la esquina inferior derecha.
- Elija "Notificaciones de la cobertura" y seleccione la configuración que desee.
- Haga clic en "Guardar".

